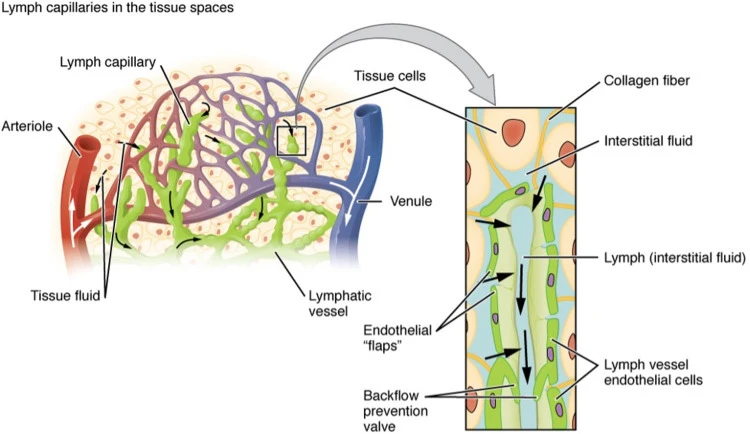
Phù bạch huyết: Phương pháp điều trị không xâm lấn và xâm lấn
- Tổng quan
- Chẩn đoán phù bạch huyết
- Giai đoạn phù bạch huyết
- Theo dõi phù bạch huyết
- Kết quả điều trị:
- Các loại dược phẩm sử dụng:
- Liệu pháp dẫn lưu hoàn chỉnh
- Điều trị phẫu thuật
- Kỹ thuật phẫu thuật xâm lấn
- Phương pháp phẫu thuật sinh lý
- Thông nối bạch huyết
- Dự phòng bệnh thông nối bạch huyết
- Chuyển hạch bạch huyết
- Phần kết luận
- Nguồn tài liệu tham khảo của nghiên cứu này
Xuất bản: 2020 ngày 31 tháng 7
Tác giả: Duane Wang,Daniel Lyons, và Roman Skoracki
Nội dung chính [hiện]
Link nghiên cứu: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7394577/
- Bệnh tự kỷ, giảm trí nhớ và sương mù não: Thải độc Hệ bạch huyết vùng đầu như thế nào?
- Hệ thống bạch huyết: Đánh giá về tác động của nắn chỉnh xương
- Lập bản đồ hệ thống bạch huyết trên các quy mô cơ thể và các lĩnh vực chuyên môn: Báo cáo từ hội thảo của Viện Tim, Phổi và Máu Quốc gia năm 2021 tại Hội nghị chuyên đề về bạch huyết Boston
- Hệ bạch huyết và hạch canh gác: đường dẫn ung thư di căn
- Cấu trúc và sinh lý mạng lưới mạch bạch huyết – Phần 8: Bạch huyết đường liêu hóa và liệu pháp miễn dịch
Tổng quan
Phù bạch huyết ở các chi liên quan đến các liệu pháp điều trị ung thư như phẫu thuật ung thư, xạ trị và hóa trị là nguyên nhân chính gây bệnh tật lâu dài cho bệnh nhân ung thư. Cả hai hướng điều trị: không phẫu thuật và phẫu thuật đã được phát triển. Mục tiêu của các liệu pháp này là nhằm giảm thể tích ở phần chi bị ảnh hưởng, giảm các triệu chứng của bệnh nhân và giảm các bệnh lý liên quan như nhiễm trùng mô mềm tái phát. Trong bài viết này, chúng tôi xem xét 2 hướng điều trị: không phẫu thuật và phẫu thuật.
Liệu pháp phẫu thuật truyền thống đã tập trung vào các kỹ thuật xâm lấn hơn như thủ thuật Charles và phẫu thuật cắt/hút mỡ bằng đầu hút. Tuy nhiên, các phương pháp phẫu thuật sinh lý mới hơn như thông nối tĩnh mạch bạch huyết và chuyển hạch bạch huyết đã trở thành phương thức điều trị phổ biến hơn để kiểm soát vấn đề phức tạp này.
Phù bạch huyết là một quá trình bệnh do sự tích tụ dịch ngoại bào giàu protein trong các mô kẽ. Điều này phát sinh từ sự mất cân bằng giữa sản xuất bạch huyết và vận chuyển dịch bạch huyết trở lại hệ tuần hoàn. Sau đó, lượng bạch huyết dư thừa có thể dẫn đến khó chịu, viêm nhiễm, phì đại mô mỡ và cuối cùng là xơ hóa mô mềm, dẫn đến suy giảm chất lượng cuộc sống, biến dạng, giảm khả năng vận động và giảm chức năng của các chi. 1
Phù bạch huyết ảnh hưởng đến khoảng 90 đến 250 triệu người trên toàn thế giới. 2 Phù bạch huyết nguyên phát là kết quả của sự bất thường về di truyền hoặc phát triển.
- Phù bạch huyết thứ phát là kết quả của béo phì, chấn thương, nhiễm trùng, bệnh ác tính hoặc bức xạ vào hệ bạch huyết. 3 Phần lớn các trường hợp phù bạch huyết thứ phát trên toàn thế giới là do nhiễm giun tròn ký sinh trong hệ bạch huyết có tên là Wuchereria bancrofti. Tuy nhiên, ở các nước phát triển, nguyên nhân hàng đầu gây phù bạch huyết lại liên quan đến liệu pháp điều trị ung thư. Chúng bao gồm ung thư vú, khối u ác tính phụ khoa, khối u ác tính, sarcoma, ung thư tiết niệu và tuyến tiền liệt ( Hình 1 ). 1 Phù bạch huyết thứ phát sau điều trị ung thư vú là phổ biến nhất. Đây thường là kết quả của việc bóc tách hạch nách và xạ trị. Sự tắc nghẽn và tổn thương hệ thống bạch huyết dẫn đến một loạt các hiện tượng dẫn đến phù bạch huyết. Khoảng 29 đến 49% bệnh nhân được phẫu thuật bóc tách hạch nách có thể bị phù bạch huyết và 5 đến 7% sau khi cắt bỏ hạch bạch huyết. 14 Tuy nhiên, thời điểm khởi phát bệnh và mức độ nghiêm trọng của bệnh có thể rất khác nhau tùy thuộc vào phương pháp điều trị ung thư vú được nhận. Trung bình, phù bạch huyết sẽ phát triển từ 12 đến 30 tháng sau phẫu thuật nhưng có thể xuất hiện muộn nhất là 48 tháng sau phẫu thuật cắt bỏ. 5 Các yếu tố nguy cơ độc lập dẫn đến sự phát triển của phù bạch huyết bao gồm béo phì, nhiễm trùng và yếu tố di truyền. 6

Hình 1: (Trái) Phù bạch huyết liên quan đến ung thư vú giai đoạn II ở chi trên bên phải. (Phải) Phù bạch huyết liên quan đến ung thư tử cung ở chi dưới bên trái.
- Phù bạch huyết là một tình trạng kéo dài suốt đời và có ảnh hưởng đáng kể đến chất lượng cuộc sống. Bệnh nhân thường phàn nàn về tình trạng đau, căng cứng, nặng nề và sưng tấy cũng như các cơn viêm mô tế bào tái phát ở chi bị ảnh hưởng và không thể tìm được quần áo phù hợp. Ngoài ra còn có một gánh nặng tài chính đáng kể. Một nghiên cứu ước tính rằng chi phí điều trị ung thư vú ở bệnh nhân bị phù bạch huyết gần gấp đôi so với chi phí của bệnh nhân không bị phù bạch huyết—tương ứng là 23.167 USD so với 14.877 USD. 7 Phù bạch huyết cũng có liên quan đến các tác động tâm lý xã hội đáng kể như cô lập xã hội, trầm cảm và tức giận. số 8
Cho đến nay, không có phương pháp điều trị bệnh phù bạch huyết. Tuy nhiên, các phương pháp điều trị hiện nay, cả phẫu thuật và không phẫu thuật, đã được chứng minh là có hiệu quả trong việc giảm tỷ lệ mắc bệnh liên quan đến căn bệnh này. Đánh giá này sẽ cung cấp cái nhìn tổng quan về các liệu pháp thông thường cũng như những tiến bộ phẫu thuật gần đây để giải quyết căn bệnh gây suy nhược này.
Chẩn đoán phù bạch huyết
Các triệu chứng phổ biến của phù bạch huyết bao gồm sưng, căng cứng, nặng nề, mô dày lên, nhiễm trùng tái phát và đau ở chi bị ảnh hưởng. Để chẩn đoán phù bạch huyết, người ta phải loại trừ các nguyên nhân gây sưng chi khác như suy tim sung huyết, bệnh thận, nhiễm trùng, bệnh ác tính tái phát hoặc suy mạch máu. Hỏi bệnh sử và khám thực thể kỹ lưỡng là rất cần thiết, vì phù bạch huyết nguyên phát và thứ phát thường có thể được phân biệt chỉ dựa vào bệnh sử của bệnh nhân. Đánh giá chi cần lưu ý sự thay đổi kích thước chi và so sánh với chi không bị ảnh hưởng, vị trí sẹo và tình trạng da nói chung. Có một số phương pháp phân tích thể tích của điểm cực trị và được thảo luận dưới đây. Có nhiều hướng dẫn chẩn đoán phù bạch huyết khác nhau và thường bao gồm chênh lệch chu vi chi là 2 cm, chênh lệch thể tích chi là 200 mL hoặc chênh lệch thể tích 5% giữa các chi. 9 10
Sau khi chẩn đoán lâm sàng đã được thực hiện, xét nghiệm bổ sung có thể được thực hiện để xác định cả mức độ bệnh và tình trạng chức năng của hệ bạch huyết. Kỹ thuật ghi hình bạch huyết, sử dụng hạt nhân phóng xạ technetium-99 như một phân tử đánh dấu được hệ bạch huyết hấp thụ, trước đây được xem là “tiêu chuẩn vàng” cho hình ảnh phù bạch huyết. Chất đánh dấu sẽ được tiêm vào lớp hạ bì của bàn chân hoặc bàn tay và các hình ảnh thu được, được chụp tại các thời điểm khác nhau trong khoảng thời gian lên tới 6 giờ, có thể chứng minh dòng chảy động, sự dẫn lưu của bạch huyết vào các lưu vực hạch và các khu vực tắc nghẽn hoặc chảy ngược bạch huyết. . Tuy nhiên, các kỹ thuật dựa trên hạt nhân phóng xạ cho độ phân giải hình ảnh kém và cung cấp một tập hợp hình ảnh tĩnh. Ngoài ra, chụp xạ hình hạch tốn nhiều thời gian và hiếm khi hỗ trợ lập kế hoạch phẫu thuật. 11
Gần đây, phương pháp chụp mạch bạch huyết cộng hưởng từ (MRL) đã được phát triển để cung cấp hình ảnh có độ phân giải cao của hệ bạch huyết. MRL cung cấp đặc tính chi tiết của các mô mềm, bao gồm những thay đổi xơ hóa được thấy trong phù bạch huyết giai đoạn cuối, sự đóng góp của chất lỏng vào thể tích chi dư thừa, cũng như tính toán chu vi chi và thể tích tổng thể của chi. Tiêm ferumoxytol vào thời điểm MRL có thể phân biệt giữa các kênh bạch huyết và tĩnh mạch. MRL đã trở thành một công cụ có giá trị để đánh giá tình trạng chức năng hệ bạch huyết của bệnh nhân, bao gồm chất lượng mô mềm và sự hiện diện của các lưu vực hạch, hỗ trợ bác sĩ phẫu thuật lập kế hoạch phẫu thuật. Sự hiện diện của tình trạng xơ hóa mô mềm đáng kể và hệ bạch huyết không có chức năng thường khiến bệnh nhân không thể thực hiện bất kỳ thủ thuật sinh lý nào. 11 Việc sử dụng phương thức này đi kèm với lời cảnh báo rằng không phải tất cả các trung tâm đều có thể tái tạo những hình ảnh chất lượng cao được xuất bản bởi một số lượng hạn chế tác giả.
Chụp mạch bạch huyết Indocyanine green (ICG) thường được sử dụng để hình dung dòng bạch huyết theo thời gian thực. Thuốc nhuộm được tiêm vào mặt phẳng dưới da ở đầu xa và liên kết với các phân tử protein kẽ, khi bị kích thích ở phổ cận hồng ngoại, sẽ phát huỳnh quang dưới ánh sáng hồng ngoại và cho phép hình dung các kênh bạch huyết đang chảy ra và trào ngược qua da. ICG có thể tiết lộ tình trạng của mạch bạch huyết, khả năng co bóp của chúng, cũng như chức năng của van và kiểu khuếch tán của nó có thể hỗ trợ trong việc phân loại mức độ nghiêm trọng của phù bạch huyết. Dạng tuyến tính của dòng ICG dọc theo chi được coi là bình thường, trong khi dạng “bắn tóe” hoặc dạng “bụi sao” cho thấy sự trào ngược thuốc nhuộm từ các kênh vận chuyển bạch huyết sâu hơn trở lại đám rối bạch huyết dưới da do tắc nghẽn các kênh bạch huyết ở đầu gần hơn. . Chụp mạch bạch huyết ICG có thể được thực hiện tại phòng khám như một công cụ chẩn đoán, cũng như trong phòng phẫu thuật nơi nó được sử dụng để xác định vị trí của các kênh bạch huyết cần can thiệp phẫu thuật.
Giai đoạn phù bạch huyết
Hệ thống phân giai đoạn phù bạch huyết là công cụ quan trọng trong việc phân loại mức độ nghiêm trọng của bệnh và cuối cùng là xác định phương thức điều trị thích hợp. Hệ thống phân giai đoạn được sử dụng rộng rãi nhất đã được đề xuất bởi Hiệp hội Ung thư Quốc tế. Nó phân loại phù bạch huyết thành bốn giai đoạn lâm sàng:
-
Giai đoạn 0: Tình trạng tiềm ẩn hoặc cận lâm sàng, không sưng tấy mặc dù vận chuyển bạch huyết bị suy giảm. Nó có thể tồn tại nhiều tháng hoặc nhiều năm trước khi tình trạng phù nề xảy ra.
-
Giai đoạn I: Sự tích tụ sớm chất lỏng có hàm lượng protein tương đối cao (tức là so với phù tĩnh mạch). Phù nề giảm khi nâng cao chi. Rỗ có thể có mặt.
-
Giai đoạn II:
-
• Sớm—Có hiện tượng rỗ và không giải quyết được chỉ bằng cách nâng cao.
-
• Muộn—Xơ hóa mô phát triển và có thể gây ra vết rỗ hoặc không.
-
Giai đoạn III : Bệnh phù chân voi do bạch huyết không có vết rỗ. Thay đổi da dinh dưỡng, loạn dưỡng mỡ và phát triển quá mức da mụn cóc. Giai đoạn III là dạng phù bạch huyết nghiêm trọng nhất và thường liên quan đến nguyên nhân gây phù bạch huyết thứ phát.
Trong mỗi giai đoạn, mức độ nghiêm trọng dựa trên tình trạng dư thừa thể tích (khi so sánh với chi không bị ảnh hưởng) có thể được phân loại thành mức tối thiểu (vượt quá thể tích <20%), vừa phải (vượt quá thể tích 20–40%) và nghiêm trọng (vượt quá thể tích >40%).
MD Anderson đã nghĩ ra một sơ đồ phân loại sử dụng phương pháp chụp mạch bạch huyết ICG để hỗ trợ lập kế hoạch phẫu thuật cho bệnh phù bạch huyết ở cánh tay ( Hình 2 ) 12 :

Hình 2: Phân loại phù bạch huyết của MD Anderson dựa trên kết quả chụp mạch bạch huyết màu xanh lá cây indocyanine. ( a ) Giai đoạn 1: có nhiều mạch bạch huyết còn sót lại, dòng chảy ngược qua da ở mức tối thiểu, từng mảng. ( b ) Giai đoạn 2: số lượng mạch bạch huyết còn vừa phải, với dòng chảy ngược qua da từng phần. ( c ) Giai đoạn 3: có ít mạch bạch huyết còn sót lại, dòng chảy ngược qua da lan rộng bao trùm toàn bộ cánh tay. ( d ) Giai đoạn 4: không thấy mạch bạch huyết rõ ràng, với tình trạng chảy ngược qua da nghiêm trọng bao gồm toàn bộ cánh tay và kéo dài đến mu bàn tay.
-
Giai đoạn I: Nhiều mạch bạch huyết còn sót lại, dòng chảy ngược qua da ở mức tối thiểu và từng mảng.
-
Giai đoạn II: Số lượng mạch bạch huyết còn vừa phải, với dòng chảy ngược qua da từng phần.
-
Giai đoạn III: Có ít mạch bạch huyết còn sót lại, dòng chảy ngược qua da lan rộng đến toàn bộ cánh tay.
-
Giai đoạn IV: Không thấy mạch bạch huyết rõ ràng, dòng chảy ngược qua da nghiêm trọng lan ra toàn bộ cánh tay và kéo dài đến mu bàn tay.
-
Giai đoạn V: Thuốc nhuộm không di chuyển đến gần vị trí tiêm.
Những hệ thống phân giai đoạn này rất quan trọng để phân loại mức độ phù bạch huyết, xác định mức độ nghiêm trọng của bệnh và hướng dẫn thảo luận điều trị giữa bệnh nhân và bác sĩ lâm sàng.
Theo dõi phù bạch huyết
Các phép đo thể tích của chi bị ảnh hưởng và so sánh với chi không bị ảnh hưởng cho phép đo lường định lượng sự tiến triển hoặc cải thiện của bệnh. Các phương pháp phổ biến nhất bao gồm đo chu vi băng quấn cánh tay, độ dịch chuyển của nước và đo áp kế.
Đo chu vi bằng thước dây là kỹ thuật được sử dụng thường xuyên nhất do chi phí thấp và dễ sử dụng. Các phép đo này được thực hiện tại các mốc xương hoặc các vị trí cố định trên chi bởi bác sĩ lâm sàng có kinh nghiệm (Hình 3 ). 13 Độ chính xác của phép đo có thể bị ảnh hưởng bởi vị trí thực hiện phép đo dọc theo chi, lực căng đặt trên thước dây và thời gian đo. Yếu tố này có thể ảnh hưởng đến độ tin cậy trong nội bộ và giữa các người đánh giá. Lý tưởng nhất là thực hiện càng nhiều phép đo càng tốt trong khoảng thời gian xác định từ 4 đến 10 cm. Sau đó, một phương trình hình nón đã được sửa đổi sẽ được sử dụng để tính toán thể tích chi dựa trên các phép đo chu vi chi.

Hình 3: Trị liệu phù bạch huyết được chứng nhận thực hiện các phép đo băng theo chu vi trên một bệnh nhân bị phù bạch huyết chi trên bên phải liên quan đến ung thư vú.
Sự dịch chuyển của nước thường được coi là tiêu chuẩn vàng để đo thể tích và liên quan đến việc ngâm chi bị ảnh hưởng vào một thùng chứa có lượng nước định sẵn. Lượng nước dịch chuyển thể hiện tổng thể tích của chi bị ngập trong nước. Kỹ thuật này có thể khó sử dụng vì thường khó xác định điểm mốc để nhấn chìm chi trong mỗi lần đo. Các thiết bị được sử dụng cũng có kích thước lớn và có thể không thực tế trong môi trường phòng khám. Vì những lý do này, các phép đo dịch chuyển của nước được sử dụng phổ biến hơn trong môi trường nghiên cứu thay vì thực hành lâm sàng. 14
Cuối cùng, phép đo thị lực sử dụng công nghệ quang điện tử hồng ngoại để phát hiện những thay đổi về thể tích chi. Nó sử dụng ánh sáng hồng ngoại 360 độ để đo bề mặt của chi bị ảnh hưởng với khoảng tăng 0,5 cm ( Hình 4 ). Khối lượng sau đó được tính toán từ thông tin này cho phép đo chi chính xác và nhanh chóng. Nhược điểm tiềm ẩn của kỹ thuật này bao gồm chi phí thiết bị và kích thước máy. 15 Phép đo đã được chứng minh là có độ tin cậy giữa các người đánh giá và trong nội bộ tốt hơn so với việc đo các phép đo chu vi dựa trên băng. 16

Hình 4: Chuyên gia trị liệu phù bạch huyết đã được chứng nhận thực hiện các phép đo chi bằng phép đo thị lực ở chi dưới bên trái.
Kết quả điều trị:
Mục tiêu của điều trị phù bạch huyết là giảm thể tích chi và cải thiện các triệu chứng của bệnh nhân, chẳng hạn như nhiễm trùng tái phát. Các can thiệp có thể được phân loại là bảo thủ/không phẫu thuật hoặc phẫu thuật. Phương pháp điều trị phẫu thuật có thể được phân loại thêm thành các thủ thuật cắt bỏ và sinh lý. Liệu pháp phẫu thuật truyền thống đã tập trung vào các kỹ thuật xâm lấn hơn như thủ thuật Charles và phẫu thuật cắt/hút mỡ bằng hút. Các phương pháp phẫu thuật sinh lý mới hơn bao gồm nối mạch bạch huyết và chuyển hạch bạch huyết mạch máu (VLNT). Hầu hết bệnh nhân phù bạch huyết được điều trị không phẫu thuật. Quản lý thận trọng đã được chứng minh là làm giảm khối lượng chi tới 60% trong một số trường hợp. 17 Can thiệp phẫu thuật được đảm bảo ở những bệnh nhân thích hợp không đáp ứng với điều trị bảo tồn ban đầu.
Các loại dược phẩm sử dụng:
Hiện tại, không có dữ liệu hỗ trợ việc sử dụng thuốc trong điều trị phù bạch huyết thường quy. Thuốc lợi tiểu đã được sử dụng trong giai đoạn đầu điều trị phù bạch huyết nhưng không được khuyến cáo sử dụng lâu dài. Một số nghiên cứu đã đánh giá việc sử dụng thuốc lợi tiểu so với giả dược và không tìm thấy sự khác biệt nào về kết quả. Hơn nữa, một số tác giả tin rằng thuốc lợi tiểu có thể làm trầm trọng thêm tình trạng phù bạch huyết do tập trung protein vào khoang ngoại bào. 18 Coumarin, vitamin E và pentoxifylline đều đã được đánh giá trong các thử nghiệm lâm sàng ngẫu nhiên mà không có bằng chứng nào cho thấy chúng hữu ích trong việc điều trị hoặc ngăn ngừa phù bạch huyết. 19 20 Đã có lợi ích tạm thời khi sử dụng corticosteroid ở bệnh nhân phù bạch huyết; tuy nhiên, steroid thường được sử dụng vì một lý do y tế khác và tác dụng ngẫu nhiên lên chứng phù bạch huyết của bệnh nhân không kéo dài quá 1 tháng. 21 Thuốc kháng sinh thường được sử dụng để điều trị các đợt viêm mô tế bào và được khuyên dùng để dự phòng cho những bệnh nhân bị viêm mô tế bào trên ba đợt mỗi năm. Tình trạng viêm liên quan đến viêm mô tế bào tái phát có liên quan đến việc tăng mức độ xơ hóa mô mềm và tiến triển bệnh. 22 Thuốc chống viêm đã được nghiên cứu nhưng chưa cho thấy hiệu quả trong việc giảm thể tích chi trong bệnh phù bạch huyết.
Liệu pháp dẫn lưu hoàn chỉnh
Các biện pháp bảo tồn thường được coi là biện pháp can thiệp đầu tiên đối với bệnh phù bạch huyết thứ phát. Liệu pháp dẫn lưu bạch huyết (CDT) là phương pháp chính trong điều trị phù bạch huyết ban đầu và bao gồm dẫn lưu bạch huyết bằng tay (MLD), băng bó hàng ngày, tập thể dục và chăm sóc da. Các nghiên cứu ban đầu về CDT đã báo cáo mức giảm thể tích cánh tay ước tính là 43% so với 11% chỉ khi chỉ nén. 23
CDT được chia thành hai giai đoạn: Giai đoạn 1 là giai đoạn giảm thể tích do bác sĩ trị liệu chuyên sâu, được chứng nhận, bao gồm MLD, quấn chi bị ảnh hưởng bằng băng nén, các bài tập giảm phù nề và hướng dẫn chăm sóc da.
Được thực hiện bởi nhà trị liệu, MLD bao gồm các động tác vuốt ve chậm, lặp đi lặp lại nhẹ nhàng và xoa bóp tròn chi thể theo trình tự cụ thể để làm thông tắc nghẽn và chuyển hướng dịch bạch huyết. Các buổi này được thực hiện trong 60 phút, hai đến ba lần một tuần ngay trước khi băng bó. Quấn chi bằng băng có độ giãn thấp là thành phần chính của giai đoạn tăng cường này nhằm đạt được mức giảm thể tích nhanh chóng ở những bệnh nhân bị phù nề nghiêm trọng. Loại băng có độ co giãn thấp này được quấn thành nhiều lớp sau khi che phủ phần chi bị ảnh hưởng bằng lớp đệm xốp ( Hình 5 ). Băng tạo áp lực cao hơn lên chi khi hoạt động và áp lực ổn định, thấp hơn, đều khi nghỉ ngơi và được đeo 23 giờ mỗi ngày trong giai đoạn điều trị ban đầu này. Các bài tập là một thành phần quan trọng của CDT, vì nó làm tăng tốc độ quay trở lại của dịch bạch huyết vào tuần hoàn tĩnh mạch lên gấp ba đến bốn lần. Các bài tập này được thực hiện với lực nén có độ giãn thấp tại chỗ để cơ co lại chống lại lực nén làm tăng vận chuyển bạch huyết.

Hình 5: Bác sĩ trị liệu phù bạch huyết đã được chứng nhận đang áp dụng băng nén có độ giãn ngắn cho chi dưới bên trái của bệnh nhân.
Giai đoạn 2 là giai đoạn duy trì và chủ yếu do bệnh nhân hướng dẫn. Sau khi đạt được mức giảm thể tích chi tối đa từ giai đoạn tăng cường, bệnh nhân sẽ bắt đầu sử dụng băng ép vào ban ngày và băng có độ co giãn thấp vào ban đêm ( Hình 6 ). Quần áo nén cung cấp áp suất từ 20 đến 60 mm Hg với các mức phân loại khác nhau tùy thuộc vào quần áo và nhà sản xuất. Mục đích của giai đoạn này là giảm thiểu sự tái phát của chứng phù nề, duy trì việc giảm thể tích chi ổn định và giáo dục bệnh nhân về những thay đổi trong lối sống để giảm nhiễm trùng. 24 Thông thường trong giai đoạn duy trì, bệnh nhân sẽ sử dụng các thiết bị nén khí nén để kích thích dòng bạch huyết chảy về phía các mạch bạch huyết chức năng. Mỗi thiết bị bao gồm nhiều buồng và sự bơm phồng tuần tự của các buồng sẽ lan truyền dọc theo chi bị ảnh hưởng. Quần áo nén được tháo ra và thiết bị được đặt lên phần chi bị ảnh hưởng và sẽ được sử dụng trong 20 đến 40 phút mỗi lần. 24 25

Hình 6: Bệnh nhân bị phù bạch huyết chi trên bên phải liên quan đến ung thư vú đang mặc quần áo nén được đo và may theo yêu cầu.
CDT vừa tốn thời gian, tốn nhiều công sức, vừa tăng thêm chi phí đáng kể so với chỉ riêng quần áo nén. Một số nghiên cứu gần đây, mặc dù chưa đủ mạnh, nhưng cho thấy không có sự khác biệt giữa CDT và các phương pháp ít chuyên sâu hơn. Một thử nghiệm ngẫu nhiên, lớn có đối chứng trên 100 bệnh nhân cho thấy không có sự khác biệt đáng kể về chất lượng cuộc sống hoặc giảm thể tích mặc dù có sự khác biệt nhỏ về thể tích ở bệnh nhân CDT. 26 Hiện nay, một số nghiên cứu lớn hơn đang được tiến hành để phân định rõ hơn các chỉ định về chèn ép và MLD trong điều trị phù bạch huyết.
Điều trị phẫu thuật
Các can thiệp phẫu thuật để điều trị phù bạch huyết đã tồn tại từ đầu những năm 1900, mặc dù không có thành công đáng chú ý. Một trong những phương pháp sớm nhất là khâu một sợi tơ vào mặt phẳng dưới da của chi bị bệnh nhằm cố gắng bắc cầu qua khu vực bị tắc nghẽn và thiết lập một ống dẫn cho dịch bạch huyết thoát ra khỏi chi bị bệnh. 27 Các kỹ thuật phẫu thuật gần đây hơn để kiểm soát phù bạch huyết có thể được phân loại rộng rãi thành phẫu thuật cắt bỏ hoặc phẫu thuật sinh lý. Trong phẫu thuật cắt bỏ, các mô mềm bị phù nề và xơ hóa sẽ được loại bỏ bằng phẫu thuật cắt bỏ trực tiếp hoặc hút mỡ. Phẫu thuật sinh lý cố gắng tái tạo đường dẫn bạch huyết lạc chỗ hoặc cung cấp một đường thay thế cho bạch huyết chảy ra khỏi chi bị ảnh hưởng. Một chiến lược như vậy là tạo ra một đường shunt giữa kênh bạch huyết bị tắc nghẽn và hệ thống tĩnh mạch. Kỹ thuật còn lại dựa vào phẫu thuật cấy ghép vạt hạch bạch huyết có mạch máu từ vùng cơ thể không bị ảnh hưởng đến chi bị ảnh hưởng. 28
Kỹ thuật phẫu thuật xâm lấn
Kỹ thuật phẫu thuật xâm lấn liên quan đến việc loại bỏ các mô xơ và phù nề dư thừa giữa lớp cân sâu và lớp hạ bì. Thủ thuật cắt bỏ sớm nhất và triệt để nhất là thủ thuật Charles và được mô tả lần đầu tiên vào năm 1912. Với thủ thuật Charles, tất cả da xơ và mô dưới da phía trên cân sâu của chi bị ảnh hưởng sẽ được loại bỏ và vết thương được bao phủ bởi một lớp da ghép. Thủ tục này cực kỳ bệnh hoạn và biến dạng và hiện chỉ dành riêng cho những trường hợp phù bạch huyết nặng nhất ( Hình 7 ). 29 Ở những bệnh nhân mắc bệnh mô mềm cục bộ hơn, chẳng hạn như phù bạch huyết cục bộ lớn thường liên quan đến bệnh béo phì, có thể sử dụng phương pháp cắt bỏ hình nêm đơn giản để loại bỏ vùng bị ảnh hưởng.

Hình 7 ( a ) Chi dưới bên trái của bệnh nhân bị viêm mô tế bào liên quan đến phù bạch huyết. ( b ) Cắt bỏ da và mô dưới da đến mức cân cơ. Sau đó, màng cân sẽ được ghép da bằng cách sử dụng phần da đã cắt bỏ làm nơi hiến tặng. ( c ) Một bệnh nhân 52 tuổi được tư vấn trước phẫu thuật ban đầu với tình trạng phù bạch huyết hai chi dưới thứ phát do béo phì. ( d ) Chi dưới bên trái của bệnh nhân 1 năm sau phẫu thuật với vết thương đã lành. Đường viền cuối cùng có thể bị biến dạng và tình trạng phù nề ở bàn chân trở nên trầm trọng hơn.
Gần đây hơn, phẫu thuật cắt mỡ hoặc hút mỡ bằng protein được hỗ trợ bằng hút đã được sử dụng như một phương pháp cắt bỏ để loại bỏ mỡ bị bệnh khỏi chi bị ảnh hưởng. Sự phì đại của mô mỡ dưới da là tác dụng phụ của bệnh phù bạch huyết và làm trầm trọng thêm thể tích chi dư thừa. Sự tích tụ mô mỡ này không đáp ứng với CDT và do đó hút mỡ rất hữu ích ở những bệnh nhân có chi bị phù bạch huyết không lõm. Kỹ thuật giảm thể tích này ít gây bệnh hơn so với thủ thuật cắt bỏ trực tiếp. Sẹo bên ngoài là tối thiểu. Tuy nhiên, vì hút mỡ không ảnh hưởng đến động lực dịch lỏng bị gián đoạn ở chi, nên thành phần dịch lỏng của bệnh không được giải quyết và băng ép phải được đeo liên tục theo quy trình để kiểm soát sự tích tụ dịch dư thừa và duy trì việc giảm thể tích. 30 Ở những bệnh nhân được lựa chọn phù hợp, hút mỡ có thể mang lại kết quả lâu dài tuyệt vời với cả việc giảm thể tích chi và giảm tỷ lệ nhiễm trùng ( Hình 8 ). 31

Hình 8 ( a ) Một phụ nữ 46 tuổi bị phù bạch huyết chi dưới bên trái liên quan đến ung thư cổ tử cung, bóc tách nút bịt và xạ trị. Trước đây cô ấy đã trải qua một cuộc phẫu thuật chuyển hạch bạch huyết mạc nối có mạch máu đến chi dưới, nhưng tiếp tục tăng thể tích chi do xơ hóa mô mềm. ( b ) Giảm thể tích đáng kể đạt được nhờ hút mỡ.
Hiện tại, người ta tin rằng phương pháp cắt bỏ cắt bỏ nên được dành riêng cho các giai đoạn bệnh tiến triển hơn khi đã có những thay đổi cấu trúc vĩnh viễn trong mô mềm. Một khi tình trạng xơ hóa và loạn dưỡng mỡ đã tích tụ ở chi bị ảnh hưởng, việc điều chỉnh sự tích tụ chất lỏng sẽ không giải quyết được tình trạng dư thừa thể tích liên quan đến chất béo. Hút mỡ ngày càng được sử dụng trước hoặc sau các thủ thuật giảm phù bạch huyết sinh lý để tối ưu hóa việc giảm thể tích chi.
Phương pháp phẫu thuật sinh lý
Các phương pháp sinh lý nhằm mục đích giảm gánh nặng dịch bạch huyết bằng cách cải thiện lưu thông bạch huyết. Khi các kỹ thuật vi phẫu ngày càng trở nên phức tạp hơn trong hai thập kỷ qua, một làn sóng lựa chọn phẫu thuật mới cho bệnh phù bạch huyết đã được phát triển. Các thủ thuật được thực hiện phổ biến nhất bao gồm nối thông mạch bạch huyết (LVA) và VLNT. Những ca phẫu thuật này giải quyết tình trạng suy giảm dòng chảy bạch huyết bằng cách tạo ra một đường thoát thay thế cho dịch bạch huyết hoặc đưa mô hạch khỏe mạnh mới từ nguồn tự thân ở xa đến chi bị ảnh hưởng dưới dạng chuyển mô tự do có mạch máu.
Thông nối bạch huyết
Thông nối bạch huyết tĩnh mạch là một thủ tục phẫu thuật trong đó các mạch bạch huyết ở một chi bị phù bạch huyết được nối với các tĩnh mạch và tĩnh mạch gần đó. Thông nối này cho phép loại bỏ dịch bạch huyết từ chi bị ảnh hưởng bằng cách sử dụng hệ thống tĩnh mạch, từ đó tạo ra một tuyến đường thông thay thế. LVA lần đầu tiên được mô tả vào những năm 1960 ở chó và sau đó được áp dụng cho bệnh phù bạch huyết chi dưới ở người. 32 33 34 O’Brien đã báo cáo kết quả tốt khi sử dụng LVA ở chi trên ở bệnh nhân ung thư vú ngay từ năm 1977. 35 Theo dõi lâu dài những bệnh nhân này đã chứng minh mức giảm thể tích trung bình là 26% và giảm 58% tỷ lệ mắc viêm mô tế bào . 33 Ngày càng có nhiều người quan tâm đến kỹ thuật phẫu thuật này vì những cải tiến về thiết bị và kỹ thuật hình ảnh đã cho phép thủ thuật này được thực hiện dễ dàng hơn. Chụp mạch bạch huyết ICG trong khi phẫu thuật đã cải thiện khả năng của bác sĩ phẫu thuật trong việc xác định các mạch bạch huyết phù hợp với LVA. Kính hiển vi hoạt động tốt hơn và các dụng cụ vi phẫu đã cho phép phát triển các kỹ thuật “siêu vi phẫu”, nhờ đó việc nối được thực hiện ở cấp độ mao mạch với đường kính mạch từ 0,3 đến 0,8 mm.
LVA được sử dụng ở những bệnh nhân mắc bệnh ở giai đoạn đầu (MD Anderson Giai đoạn I hoặc II), khi một số chức năng của hệ bạch huyết của họ vẫn còn, vì chức năng bơm nội tại của hệ bạch huyết là cần thiết để tạo ra áp lực vượt quá áp lực của hệ thống tĩnh mạch để đảm bảo dòng chảy. bạch huyết vào tuần hoàn tĩnh mạch. 12 Trong phòng mổ, ICG được tiêm trong da và các vùng bạch huyết bị tắc nghẽn được ghi nhận. Các kênh chức năng được xác định gần các vị trí tắc nghẽn, được ghi nhận bởi các vùng trào ngược da và được đánh dấu để hướng dẫn các vị trí thăm dò bằng phẫu thuật ( Hình 9a ). Thuốc nhuộm màu xanh Lymphazurin cũng có thể được tiêm ở đầu xa ở tứ chi để hỗ trợ việc xác định trực quan các mạch bạch huyết ( Hình 9b ). Tại các vị trí da được chọn, một số vết mổ nhỏ được thực hiện và các kênh bạch huyết được xác định cẩn thận và nối với nhau bằng chỉ 11–0 hoặc 12–0 vào các tĩnh mạch dưới da có kích thước tương tự ( Hình 9c ). Sau khi thông nối, thuốc nhuộm lymphozurin và/hoặc thuốc nhuộm ICG thường có thể được nhìn thấy đi qua vị trí LVA ( Hình 9d ).

Hình 9: Ví dụ về nối thông mạch bạch huyết. ( a ) Các kênh bạch huyết được xác định và đánh dấu bằng cách tiêm dưới da thuốc nhuộm màu xanh lá cây indocyanine ở xa trong tay và phát hiện bằng camera hồng ngoại. Tĩnh mạch cũng được đánh dấu bằng công cụ tìm tĩnh mạch. Các vết rạch trên da có chiều dài 2–3 cm. ( b ) Thuốc nhuộm xanh Isosulfan được tiêm cách vết mổ 2 cm có thể được sử dụng để hỗ trợ việc xác định trực quan các kênh bạch huyết. ( c ) Một ví dụ về hai đường nối từ đầu đến cuối của mạch bạch huyết với tĩnh mạch bằng chỉ khâu nylon 11–0. ( d ) Sự thông suốt của lỗ thông nối có thể được xác nhận khi có thể nhìn thấy thuốc nhuộm màu xanh lá cây indocyanine đi ngang qua lỗ thông nối.
Nhiều nghiên cứu đã cho thấy các triệu chứng chủ quan được cải thiện, giảm tỷ lệ viêm mô tế bào và giảm tới 61% thể tích chi trong phù bạch huyết giai đoạn đầu sau phẫu thuật LVA sau 1 năm phẫu thuật. Tỷ lệ hài lòng của bệnh nhân lên tới 90%. Ngoài ra, các nghiên cứu đã cho thấy việc giảm sử dụng quần áo nén sau phẫu thuật. 12 36 37 38 Một lợi ích đáng kể của thủ thuật này là nó ít gây biến chứng tại chỗ phẫu thuật. Các vết mổ được định vị ở chi bị ảnh hưởng và thường dài từ 2 đến 3 cm ( Hình 10 ). Bệnh nhân thường được xuất viện trong cùng ngày phẫu thuật.

Hình 10: (Trái) Một phụ nữ 54 tuổi bị phù bạch huyết độ II ở cánh tay trái sau phẫu thuật cắt bỏ vú trái và xạ trị. Cánh tay trái của cô lớn hơn 32% so với cánh tay phải bình thường. (Phải) Năm phẫu thuật bắc cầu bạch huyết đã được thực hiện ở bệnh nhân này và sau 3 tháng, chênh lệch thể tích đã giảm 84%.
Dự phòng bệnh thông nối bạch huyết
Do tính chất tiến triển và không thể đảo ngược của phù bạch huyết như một quá trình bệnh nên người ta đã chú ý nhiều hơn đến các kỹ thuật phòng ngừa. Những tiến bộ gần đây hơn đã dẫn đến một kỹ thuật được gọi là phương pháp chữa bệnh phòng ngừa bằng vi phẫu bạch huyết (LYMPHA), được mô tả lần đầu tiên ở Ý. Thủ tục này liên quan đến việc thông nối các mạch bạch huyết chi trên bị gián đoạn ở nách với tĩnh mạch gần đó tại thời điểm bóc tách hạch nách để tạo điều kiện dẫn lưu bạch huyết vào hệ thống tĩnh mạch. Trong một nghiên cứu, trong số 74 bệnh nhân được điều trị bằng LYMPHA sau phẫu thuật bóc tách nách, chỉ có 4% bị phù bạch huyết sau 4 năm. 39 Một nghiên cứu có hệ thống gần đây hơn đã chứng minh tỷ lệ mắc bệnh phù bạch huyết gộp là 14,1% ở bệnh nhân bóc tách hạch nách so với 2,1% ở những bệnh nhân được phẫu thuật bóc tách hạch nách bằng LYMPHA. Nếu xạ trị hạch vùng sau phẫu thuật bóc tách nách, tỷ lệ phù bạch huyết tăng lên 33,4% so với chỉ 10,3% ở bệnh nhân trải qua LYMPHA. 40 Gần đây, LYMPHA đã được thực hiện ở chi dưới sau khi bóc tách hạch bẹn và được chứng minh là an toàn và đáng tin cậy. 41 Mặc dù dữ liệu còn hạn chế nhưng kết quả ban đầu cho thấy LYMPHA nên được xem xét ở những bệnh nhân có nguy cơ.
Chuyển hạch bạch huyết
Chuyển các hạch bạch huyết chức năng từ một phần không bị ảnh hưởng của cơ thể đến một chi bị ảnh hưởng bởi phù bạch huyết để khôi phục dòng bạch huyết sinh lý. Nguồn cung cấp máu của các hạch bạch huyết được chuyển đến sẽ được nối với các mạch gần đó ở chi bị ảnh hưởng để duy trì tưới máu cho hạch. Mặc dù chưa được hiểu đầy đủ nhưng cơ chế hoạt động của VLNT được cho là có hai phần: (1) Các hạch bạch huyết được cấy ghép tiết ra các yếu tố tăng trưởng bạch huyết như yếu tố tăng trưởng nội mô mạch máu C (VEGF-C) 42 gây ra sự hình thành mạch bạch huyết. Các đường dẫn bạch huyết mới nối với các hạch bạch huyết lân cận để tạo ra dòng bạch huyết mới đi tới chi. (2) Các hạch bạch huyết mới được cấy ghép hoạt động như một miếng bọt biển để hấp thụ dịch bạch huyết và dẫn nó vào mạng lưới tĩnh mạch.
Nhiều vị trí hiến tặng khác nhau đã được mô tả để thu hoạch các vạt hạch bạch huyết có mạch máu, bao gồm các vùng hạch bạch huyết bẹn, ngực, dưới cằm, thượng đòn, mạc treo và mạc nối. 43 44 45 46 47 48 Mỗi loại nắp này đều có ưu và nhược điểm riêng. Vị trí của người hiến thường được chọn dựa trên sở thích của bác sĩ phẫu thuật, vị trí vết sẹo, nguy cơ phù bạch huyết ở vị trí của người hiến và số lượng mô bạch huyết cần thiết.
Một nguy cơ đã biết của VLNT là khả năng bị phù bạch huyết thứ phát do điều trị tại nơi hiến tặng. Phù bạch huyết thứ phát do điều trị đã được báo cáo sau khi lấy hạch bạch huyết ở háng, ngực bên và thượng đòn. Một phương pháp để ngăn ngừa biến chứng này là sử dụng kỹ thuật lập bản đồ ngược để xác định và bảo vệ các hạch bạch huyết ưu tiên dẫn lưu đến chi đó. Điều này liên quan đến việc tiêm chất đánh dấu phóng xạ technetium-99 ở xa ở chi và ICG ở gần hơn ở háng để lấy bẹn hoặc nách để lấy hạch bạch huyết bên ngực. Trong quá trình phẫu thuật, các hạch bạch huyết được xác định bằng ICG cũng được kiểm tra bằng đầu dò gamma. Bất kỳ nút nào “nóng” và kích thích sự hấp thụ chất đánh dấu phóng xạ đều không bị ảnh hưởng, vì các nút này ưu tiên tiêu hao phần cực của người hiến. 49
Một chiến lược gần đây hơn để giảm phù bạch huyết ở chi của người hiến là lấy các hạch bạch huyết trong ổ bụng từ mạc nối hoặc mạc treo hỗng tràng. Vạt hạch bạch huyết mạch máu ( Hình 11 ) dựa trên nguồn cung cấp máu biểu mô dạ dày so với các vạt hạch hỗng tràng có mạch máu kết hợp một dãy mạch máu dọc theo ngoại vi của mạc treo ( Hình 12 ). 50 Cho đến nay, chưa có trường hợp nào được báo cáo về phù bạch huyết trong ổ bụng liên quan đến việc lấy một trong hai vạt này.

Hình 11: Thu hoạch và chèn vạt mạc nối. ( a ) Bệnh nhân bị phù bạch huyết chi trên bên phải sau phẫu thuật cắt bỏ vú và bóc tách hạch nách. Nách có sẹo và co rút da đáng kể. ( b ) Vạt mạc nối đến nách phải sau khi cắt bỏ sẹo.

Hình 12: Thu hoạch và chèn hạch bạch huyết mạc treo mạch máu tự do. ( a ) Các hạch bạch huyết mạc treo (mũi tên) được xác định thông qua sờ nắn và soi đèn. Các nút này được xác định và động mạch và tĩnh mạch mạc treo cũng được xác định để cấp máu cho vạt. ( b ) Kích thước nắp trung bình có đường kính ∼ 3 cm. Khiếm khuyết mạc treo được sửa chữa để ngăn ngừa thoát vị ruột bên trong. ( c ) Vạt được nối với mạch máu ở vị trí nhận ở phần xa cánh tay. Mũi tên chỉ ra sự thông nối từ đầu đến cuối của động mạch mạc treo với động mạch quay. Tĩnh mạch mạc treo đã được nối với tĩnh mạch thận. ( d ) Thông thường, việc đóng vạt ban đầu có thể đạt được sau khi làm suy yếu và loại bỏ mô dưới da dư thừa.
Sau khi chọn được vạt, cần phải đưa ra quyết định về vị trí đặt hạch. Đối với chi trên, các vị trí nhận tiềm năng bao gồm nách, khuỷu tay hoặc cổ tay. Các vị trí nhận chi dưới bao gồm háng, đầu gối sau hoặc mắt cá chân. Có nhiều yếu tố được sử dụng để xác định vị trí của người nhận bao gồm vị trí phù bạch huyết, tình trạng sẵn có của mạch máu người nhận, vết sẹo phẫu thuật trước đó và kinh nghiệm của bác sĩ phẫu thuật. 3
Những phụ nữ đang muốn tái tạo vú và điều trị phù bạch huyết có thể là ứng cử viên cho phương pháp tái tạo vú vi phẫu đồng thời và VLNT. Cách tiếp cận này liên quan đến việc thu hoạch các hạch bạch huyết gần các mạch thượng vị nông ở phía đối diện với các mạch thượng vị dưới sâu được sử dụng để tái tạo mạch máu cho các mô bụng trong quá trình tái tạo vú. Sau đó, các mạch máu vùng thượng vị nông được nối với các mạch máu ở nách để cho phép dẫn lưu tĩnh mạch bổ sung từ vùng hạch bạch huyết. 51
Bất kể lựa chọn vạt hay vị trí người nhận, kết quả VLNT đều đầy hứa hẹn. Đánh giá hệ thống gần đây nhất đã xác định được 10 nghiên cứu chất lượng cao bao gồm 185 bệnh nhân. Việc sử dụng VLNT ở những bệnh nhân này là để điều trị phù bạch huyết ở giai đoạn từ trung bình đến nặng. Tỉ lệ giảm chi trung bình có trọng số là 39,5% so với chi không bị ảnh hưởng. VLNT đã được chứng minh là nói chung là an toàn, nhưng các biến chứng phổ biến nhất là viêm mô tế bào, u lympho, đau ở nơi hiến tặng và tụ dịch. Các nghiên cứu đề cập đến kết quả chất lượng cuộc sống cho thấy chức năng, ngoại hình và tâm trạng được cải thiện. 36 VLNT mang đến một chân trời mới thú vị cho việc điều trị sinh lý bệnh phù bạch huyết. Đối với những trường hợp khó khăn hơn, việc kết hợp VLNT và LVA có thể tối ưu hóa cơ hội cải thiện tình trạng phù bạch huyết vì hai phương pháp này hoạt động thông qua các cơ chế khác nhau.
Phần kết luận
Phù bạch huyết vẫn là một quá trình bệnh cực kỳ khó khăn, cơ chế bệnh sinh vẫn chưa được hiểu rõ. Không có phù bạch huyết thông thường. Việc điều trị phù bạch huyết đòi hỏi một phương pháp tiếp cận đa phương thức kết hợp các liệu pháp nội khoa và phẫu thuật. Không có gì lạ khi một số kỹ thuật này, LVB, VLNT và hút mỡ, có thể được kết hợp để tối ưu hóa kết quả của từng bệnh nhân. Những trở ngại trong việc quản lý thành công bệnh phù bạch huyết vẫn còn rất lớn. Tuy nhiên, những nỗ lực nghiên cứu lâm sàng đang tiếp tục cho thấy nhiều hứa hẹn có thể dẫn đến các chiến lược điều trị bền vững, hoàn thiện hơn trong tương lai.
Nguồn tài liệu tham khảo của nghiên cứu này
1. Warren AG, Brorson H, Borud LJ, Slavin S A. Phù bạch huyết: đánh giá toàn diện. Phẫu thuật Ann Plast. 2007; 59 (04):464–472. [ PubMed ] [ Học giả Google ]
2. Rockson SG, Rivera K K. Ước tính gánh nặng bệnh phù bạch huyết trong dân số. Ann NY Acad Sci. 2008; 1131 : 147–154. [ PubMed ] [ Học giả Google ]
3. Allen RJ, Jr, Cheng M H. Phẫu thuật phù bạch huyết: lựa chọn bệnh nhân và tổng quan về kỹ thuật phẫu thuật. J Phẫu thuật Oncol. 2016; 113 (08):923–931. [ PubMed ] [ Học giả Google ]
4. McLaughlin SA, Wright MJ, Morris KT và cộng sự. Tỷ lệ phù bạch huyết ở phụ nữ bị ung thư vú 5 năm sau khi sinh thiết hạch trọng điểm hoặc bóc tách nách: nhận thức của bệnh nhân và hành vi phòng ngừa. J lâm sàng Oncol. 2008; 26 (32):5220–5226. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
5. McDuff S GR, Mina AI, Brunelle CL và cộng sự. Thời điểm bị phù bạch huyết sau điều trị ung thư vú: khi nào bệnh nhân có nguy cơ cao nhất? Int J Radiat Oncol Biol Phys. 2019; 103 (01):62–70. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
6. Petrek JA, Senie RT, Peters M, Rosen PP. Phù bạch huyết trong một nhóm người sống sót sau ung thư biểu mô vú 20 năm sau khi chẩn đoán. Bệnh ung thư. 2001; 92 (06):1368–1377. [ PubMed ] [ Học giả Google ]
7. Shih YC, Xu Y, Cormier JN và cộng sự. Tỷ lệ mắc, chi phí điều trị và biến chứng của bệnh phù bạch huyết sau ung thư vú ở phụ nữ trong độ tuổi lao động: nghiên cứu theo dõi kéo dài 2 năm. J lâm sàng Oncol. 2009; 27 (12):2007–2014. [ PubMed ] [ Học giả Google ]
8. Fu MR, Ridner SH, Hu SH, Stewart BR, Cormier JN, Armer J M. Tác động tâm lý xã hội của bệnh phù bạch huyết: tổng quan hệ thống văn học từ 2004 đến 2011. Tâm lý học. 2013; 22 (07):1466–1484. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
9. Czerniec SA, Ward LC, Kilbreath S L. Phù bạch huyết ở cánh tay liên quan đến ung thư vú: biến động trong sáu tháng và ảnh hưởng của thời tiết. Lymphat Res Biol. 2016; 14 (03):148–155. [ PubMed ] [ Học giả Google ]
10. Fu M R. Phù bạch huyết liên quan đến ung thư vú: triệu chứng, chẩn đoán, giảm nguy cơ và quản lý. Thế giới J Clinic Oncol. 2014; 5 (03):241–247. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
11. Chang DW, Masia J, Garza R, III, Skoracki R, Neligan P C. Phù bạch huyết: phẫu thuật và điều trị nội khoa Plast Reconstr Surg 2016 138 (3, Suppl):209S–218S. [ PubMed ] [ Học giả Google ]
12. Chang DW, Suami H, Skoracki R. Một phân tích tiền cứu về 100 trường hợp bắc cầu bạch huyết liên tiếp để điều trị phù bạch huyết tứ chi. Phẫu thuật tái tạo nhựa. 2013; 132 (05):1305–1314. [ PubMed ] [ Học giả Google ]
13. Taylor R, Jayasinghe UW, Koelmeyer L, Ung O, Boyages J. Độ tin cậy và giá trị của phép đo thể tích cánh tay để đánh giá bệnh phù bạch huyết. Vật lý ở đó. 2006; 86 (02):205–214. [ PubMed ] [ Học giả Google ]
14. Beek MA, te Slaa A, van der Laan L và cộng sự. Độ tin cậy của phương pháp đo thể tích nước nghịch đảo để đo thể tích chi trên. Lymphat Res Biol. 2015; 13 (02):126–130. [ PubMed ] [ Học giả Google ]
15. Ohberg F, Zachrisson A, Holmner-Rocklöv Å. Hệ thống camera ba chiều để đo thể tích cánh tay ở phụ nữ bị phù bạch huyết sau điều trị ung thư vú. Lymphat Res Biol. 2014; 12 (04):267–274. [ PubMed ] [ Học giả Google ]
16. Deltombe T, Jamart J, Recloux S và cộng sự. Độ tin cậy và giới hạn của thỏa thuận về chu vi, độ dịch chuyển của nước và thể tích quang điện tử trong phép đo phù bạch huyết ở chi trên. Bạch huyết học. 2007; 40 (01):26–34. [ PubMed ] [ Học giả Google ]
17. Maclellan RA, Couto RA, Sullivan JE, Grant FD, Slavin SA, Greene AK. Quản lý phù bạch huyết nguyên phát và thứ phát: phân tích 225 lượt chuyển đến một trung tâm. Phẫu thuật Ann Plast. 2015; 75 (02):197–200. [ PubMed ] [ Học giả Google ]
18. Cemal Y, Pusic A, Mehrara B J. Các biện pháp phòng ngừa phù bạch huyết: tách thực tế khỏi hư cấu. J Am Coll Phẫu thuật. 2011; 213 (04):543–551. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
19. Loprinzi CL, Kugler JW, Sloan JA và cộng sự. Thiếu tác dụng của coumarin ở phụ nữ bị phù bạch huyết sau khi điều trị ung thư vú. N Engl J Med. 1999; 340 (05):346–350. [ PubMed ] [ Học giả Google ]
20. Gothard L, Cornes P, Earl J và cộng sự. Thử nghiệm ngẫu nhiên mù đôi có đối chứng giả dược về vitamin E và pentoxifylline ở bệnh nhân bị phù bạch huyết mãn tính ở cánh tay và xơ hóa sau phẫu thuật và xạ trị cho bệnh ung thư vú. Radiother Oncol. 2004; 73 (02):133–139. [ PubMed ] [ Học giả Google ]
21. Kim JG, Bae SO, Seo K S. So sánh hiệu quả của liệu pháp vật lý trị liệu giảm sung huyết phức tạp và phong tỏa hạch hình sao với việc sử dụng triamcinolone ở bệnh nhân phù bạch huyết liên quan đến ung thư vú. Hỗ trợ Chăm sóc Ung thư. 2015; 23 (08):2305–2310. [ PubMed ] [ Học giả Google ]
22. Kligman L, Wong RK, Johnston M, Laetsch N S. Điều trị phù bạch huyết liên quan đến ung thư vú: tổng quan hệ thống và tóm tắt bằng chứng. Hỗ trợ Chăm sóc Ung thư. 2004; 12 (06):421–431. [ PubMed ] [ Học giả Google ]
23. Moseley AL, Carati CJ, Piller N B. Đánh giá có hệ thống về các liệu pháp bảo tồn phổ biến đối với bệnh phù bạch huyết ở cánh tay thứ phát sau điều trị ung thư vú. Ann Oncol. 2007; 18 (04):639–646. [ PubMed ] [ Học giả Google ]
24. Schaverien MV, Moeller JA, Cleveland S D. Điều trị phù bạch huyết không phẫu thuật. Phẫu thuật Semin Plast. 2018; 32 (01):17–21. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
25. Harris SR, Schmitz KH, Campbell KL, McNeely M L. Hướng dẫn thực hành lâm sàng để phục hồi chức năng ung thư vú: tổng hợp các khuyến nghị hướng dẫn và đánh giá định tính Cancer 2012 118 (8, Suppl):2312–2324. [ PubMed ] [ Học giả Google ]
26. Dayes IS, Levine MN, Julian JA và cộng sự. Phù bạch huyết ở phụ nữ bị ung thư vú: đặc điểm của bệnh nhân được sàng lọc trong một thử nghiệm ngẫu nhiên. Điều trị ung thư vú Res. 2008; 110 (02):337–342. [ PubMed ] [ Học giả Google ]
27. Campisi C, Boccardo F. Phù bạch huyết và vi phẫu. Vi phẫu. 2002; 22 (02):74–80. [ PubMed ] [ Học giả Google ]
28. Garza R, III, Skoracki R, Hock K, Povoski S P. Tổng quan toàn diện về quản lý phẫu thuật phù bạch huyết thứ phát ở chi trên và chi dưới liên quan đến các liệu pháp điều trị ung thư trước đó. Ung thư BMC. 2017; 17 (01):468. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
29. Dumanian GA, Futrell J W. Thủ tục Charles: trích dẫn sai và hiểu lầm từ năm 1950. Plast Reconstr Surg. 1996; 98 (07):1258–1263. [ PubMed ] [ Học giả Google ]
30. Schaverien MV, Munnoch DA, Brorson H. Hút mỡ điều trị phù bạch huyết. Phẫu thuật Semin Plast. 2018; 32 (01):42–47. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
31. Brorson H. Hút mỡ trong điều trị phù bạch huyết. J Reconstr Microsurg. 2016; 32 (01):56–65. [ PubMed ] [ Học giả Google ]
32. Jacobson JH, II, Suarez EL. Phẫu thuật vi mạch. Dis Chest. 1962; 41 :220–224. [ PubMed ] [ Học giả Google ]
33. O’Brien BM, Mellow CG, Khazanchi RK, Dvir E, Kumar V, Pederson WC. Kết quả lâu dài sau khi thông nối vi mạch bạch huyết-tĩnh mạch trong điều trị phù bạch huyết tắc nghẽn. Phẫu thuật tái tạo nhựa. 1990; 85 (04):562–572. [ PubMed ] [ Học giả Google ]
34. Yamada S, Yamagishi T. Nghiên cứu kính hiển vi ánh sáng và điện tử về cấu trúc xoang bạch huyết ở hạch bạch huyết. Nagoya Med J. 1961; 7 : 7–16. [ PubMed ] [ Học giả Google ]
35. O’Brien BM, Sykes P, Threlfall GN, Browning F S. Thông nối vi mạch bạch huyết cho bệnh phù bạch huyết tắc nghẽn. Phẫu thuật tái tạo nhựa. 1977; 60 (02):197–211. [ PubMed ] [ Học giả Google ]
36. Carl HM, Walia G, Bello R và cộng sự. Đánh giá có hệ thống về điều trị phẫu thuật phù bạch huyết tứ chi. J Reconstr Microsurg. 2017; 33 (06):412–425. [ PubMed ] [ Học giả Google ]
37. Cormier JN, Rourke L, Crosby M, Chang D, Armer J. Điều trị bằng phẫu thuật phù bạch huyết: tổng quan hệ thống về văn học đương đại (2004-2010) Ann Surg Oncol. 2012; 19 (02):642–651. [ PubMed ] [ Học giả Google ]
38. Campisi C, Bellini C, Campisi C, Accogli S, Bonioli E, Boccardo F. Vi phẫu cho bệnh phù bạch huyết: nghiên cứu lâm sàng và kết quả lâu dài. Vi phẫu. 2010; 30 (04):256–260. [ PubMed ] [ Học giả Google ]
39. Boccardo F, Casabona F, De Cian F và cộng sự. Phương pháp chữa lành bằng vi phẫu bạch huyết (LYMPHA) để phòng ngừa phẫu thuật ban đầu đối với bệnh phù bạch huyết liên quan đến ung thư vú: theo dõi hơn 4 năm. Vi phẫu. 2014; 34 (06):421–424. [ PubMed ] [ Học giả Google ]
40. Johnson AR, Kimball S, Epstein Set al. Tỷ lệ mắc bệnh phù bạch huyết sau phẫu thuật bóc tách hạch nách: định lượng tác động của bức xạ và phương pháp chữa lành phòng ngừa bằng vi phẫu bạch huyết Ann Plast Surg 2019 82 (4S, Phụ lục 3):S234–S241. [ PubMed ] [ Học giả Google ]
41. Boccardo F, Valenzano M, Costantini S và cộng sự. Kỹ thuật LYMPHA để ngăn ngừa phù bạch huyết thứ phát ở chi dưới. Ann phẫu thuật Oncol. 2016; 23 (11):3558–3563. [ PubMed ] [ Học giả Google ]
42. Viitanen TP, Visuri MT, Hartiala P và cộng sự. Chức năng mạch bạch huyết và bài tiết yếu tố tăng trưởng bạch huyết sau khi chuyển hạch bạch huyết vi mạch ở bệnh nhân phù bạch huyết. Plast Reconstr Surg Glob mở. 2013; 1 (02):1–9. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
43. Schaverien MV, Badash I, Patel KM, Selber JC, Cheng MH. Chuyển hạch bạch huyết bằng mạch máu để điều trị phù bạch huyết. Phẫu thuật Semin Plast. 2018; 32 (01):28–35. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
44. Forte AJ, Cinotto G, Boczar D, Huayllani MT, McLaughlin S A. Chuyển hạch bạch huyết mạc nối cho bệnh nhân phù bạch huyết: tổng quan hệ thống. Cureus. 2019; 11 (11):e6227. [ Bài viết miễn phí của PMC ] [ PubMed ] [ Google Scholar ]
45. Cheng MH, Chen SC, Henry SL, Tan BK, Lin MC, Huang J J. Chuyển vạt hạch bạch huyết háng mạch máu để điều trị phù bạch huyết chi trên sau phẫu thuật cắt bỏ vú: giải phẫu vạt, vị trí người nhận và kết quả. Phẫu thuật tái tạo nhựa. 2013; 131 (06):1286–1298. [ PubMed ] [ Học giả Google ]
46. Cheng MH, Huang JJ, Nguyễn DH và cộng sự. Một cách tiếp cận mới trong điều trị phù bạch huyết ở chi dưới bằng cách chuyển vạt hạch bạch huyết dưới da có mạch máu đến mắt cá chân. Phụ khoa Oncol. 2012; 126 (01):93–98. [ PubMed ] [ Học giả Google ]
47. Schaverien MV, Hofstetter WL, Selber J C. Chuyển hạch bạch huyết mạc treo hỗng tràng được mạch máu để điều trị phù bạch huyết: một cách tiếp cận mới. Phẫu thuật tái tạo nhựa. 2018; 141 (03):468e–469e. [ PubMed ] [ Học giả Google ]
48. Barreiro GC, Baptista RR, Kasai KE và cộng sự. Vạt động mạch ngực bên cân bạch huyết: nghiên cứu giải phẫu và sử dụng lâm sàng. J Reconstr Microsurg. 2014; 30 (06):389–396. [ PubMed ] [ Học giả Google ]
49. Dayan JH, Dayan E, Smith ML. Lập bản đồ bạch huyết ngược: một kỹ thuật mới để tối đa hóa sự an toàn trong việc chuyển hạch bạch huyết bằng mạch máu. Phẫu thuật tái tạo nhựa. 2015; 135 (01):277–285. [ PubMed ] [ Học giả Google ]
50. Coriddi M, Skoracki R, Eiferman D. Chuyển hạch bạch huyết mạc treo hỗng tràng được mạch máu để điều trị phù bạch huyết tứ chi. Vi phẫu. 2017; 37 (02):177–178. [ PubMed ] [ Học giả Google ]
51. Nguyễn AT, Chang EI, Suami H, Chang D W. Một cách tiếp cận thuật toán để chuyển hạch bạch huyết mạch máu đồng thời với tái tạo vú vi mạch. Ann phẫu thuật Oncol. 2015; 22 (09):2919–2924. [ PubMed ] [ Học giả Google ]
Các bài viết liên quan
Thomas Bartholin và hệ bạch huyết
Hiệu quả của việc dẫn lưu bạch huyết bằng tay trong điều trị tích cực giai đoạn I của bệnh phù bạch huyết liên quan đến ung thư vú
Cấu trúc và sinh lý mạng lưới mạch bạch huyết – Phần 8: Bạch huyết đường liêu hóa và liệu pháp miễn dịch
Hệ bạch huyết và hạch canh gác: đường dẫn ung thư di căn
Lập bản đồ hệ thống bạch huyết trên các quy mô cơ thể và các lĩnh vực chuyên môn: Báo cáo từ hội thảo của Viện Tim, Phổi và Máu Quốc gia năm 2021 tại Hội nghị chuyên đề về bạch huyết Boston
Hệ thống bạch huyết: Đánh giá về tác động của nắn chỉnh xương
Bệnh tự kỷ, giảm trí nhớ và sương mù não: Thải độc Hệ bạch huyết vùng đầu như thế nào?
Danh mục sản phẩm
-
Hotline mua hàng 096.7786.399
-
Giao hàng miễn phí Đơn hàng >1tr
-
Sản phẩm chính hãng Cam kết chính hãng 100%